性激素六项是生殖内分泌系统的常规检查,女性出现月经周期紊乱、闭经、不孕、生殖道异常出血、妇科相关肿瘤等情况时,需要常规检查性激素六项。
这项检查是每一位生育期女性生殖内分泌健康的“晴雨表”,然而关于这张“晴雨表”,不仅大部分患者了解的不透彻,就连许多的非专科医生也往往是一知半解。
这项检查应该什么时候做,该怎么做,有什么注意事项?高高低低的检查结果又代表了怎样的临床意义?看似简单的检验过程其实很不简单……
性激素六项检查的内容
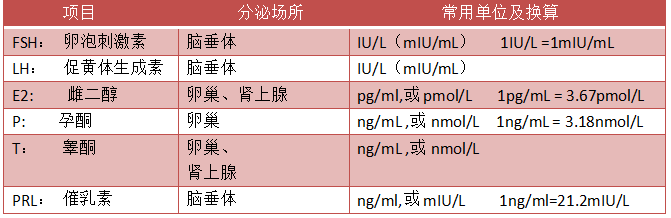
表1 性激素六项具体分泌部位和常用单位换算
性激素检查的常识
为避免食物中可能存在的外源性激素等对检测结果有影响,建议上午空腹抽血检查,抽血前静坐半小时以上,避免激素水平因为运动产生波动。
检查基础性激素前,应至少一个月不用性激素类药物(包括黄体酮、雌激素类等),否则将影响结果的可靠性(治疗后需要复查者除外)。
检查催乳素时,应在早上10点钟左右、不饿也不饱的情况下进行。另外,在抽血前不要做乳房检查,尽量放松,以免对结果产生影响。
性激素检查的时间
● 基础性激素检查:
一般选择月经第2-5天,目的是了解女性的卵巢基础功能。但对于月经稀发及闭经者(如多囊卵巢综合征),如尿妊娠试验阴性、B超检查双侧卵巢无≥10mm卵泡、子宫内膜厚度<5mm,也可做基础状态下的检查。诊治不孕症要了解基础性激素水平,首选基础性激素检查。
● 排卵期检查:
此时主要查E2、LH、P。目的是看有无排卵前LH峰值及判断是否即将/或已经排卵,与B超卵泡监测协同运用,指导辅助生殖治疗(如是否需注射HCG针促排卵及何时注射最佳)。
● 黄体期检查:
最佳时间是经前一周,基础体温上升6-7天时检查。此时理论上孕酮处于黄体期最高水平。如果时间计算准确(抽血后7天左右月经来潮)而此时孕酮水平在15nmol/L以下,考虑黄体功能不足,反复流产者此时查较有意义。如果此时孕酮水平<3nmol/L,可确定无排卵。
● 随机性激素检查:
对于月经长期不来而且又急于了解检查结果者,则随时可以检查。
各项指标的临床意义
● 卵泡刺激素(FSH)和促黄体生成素(LH)
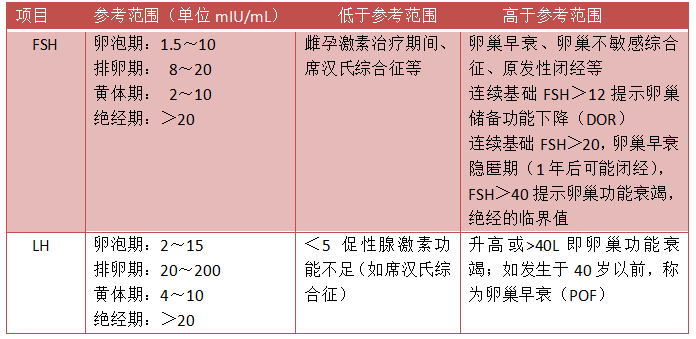
表2 FSH和LH各阶段测定正常值及过低和过高的意义
临床上FSH和LH这两个指标常常需要放在一起综合考虑。正常月经周期中,卵泡早期血FSH、LH均维持在低水平,排卵前迅速升高,LH高达基础值的3-8倍,可达160IU/L甚至更高,而FSH只有基础值的2倍左右,很少>30IU/L,排卵后FSH、LH迅速回到卵泡期水平。
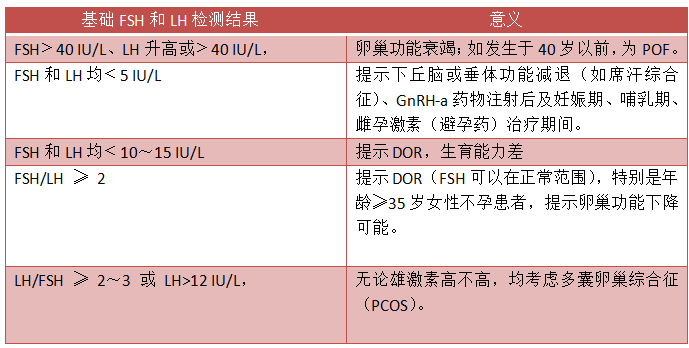
表3 基础FSH和LH的意义
● 雌二醇(E2)
E2基础值为25-45pg/ml。正常月经周期中,卵泡早期E2约为50pg/ml(183.5pmol/L),排卵前达第一个高峰,可达250-500pg(917.5-1835pmol/L),以后逐渐下降,排卵后达最低点,以后又开始上升,黄体期形成第二个高峰,但低于第一个高峰,约124.80pg(458.8pmol/L),维持一段时间后,黄体萎缩时下降至早卵泡期水平,为25-50pg/ml(91.75-183.5pmol/ml)。
基础E2>45-80pg/ml(165.2-293.6pmol/L),无论年龄与FSH如何,均提示生育力下降。基础E2≥100pg/ml(367pmol/L)时,卵巢反应更差,即使FSH<15IU/L,也基本无妊娠可能。E2>80pg/ml,均考虑卵巢反应不良、功能下降,建议联合AMH检查及阴道超声综合判断。
基础E2水平<19.95pg/ml(73.2pmol/L),提示卵巢早衰(POF)。
E2水平可作为监测卵泡成熟和卵巢过度刺激综合征(OHSS)的指标。
促卵泡排出:促超排卵治疗时,当卵泡≥18mm,E2达300pg/ml(1100pmol/L)时,停用人绝经期促性腺激素(HMG),当日或于末次注射HMG后24-36小时注射绒促(HCG)10000IU;E2﹤1000pg/ml(3670pmol/L),一般不会发生OHSS;E2﹥2500pg/ml(9175pmol/L),为发生OHSS的高危因素,及时停用或减少HMG用量,并禁用HCG支持黄体功能,可避免或减少OHSS的发生;E2﹥4000pg/ml(14800pmol/L)时,近100%发生OHSS,并可迅速发展为重度OHSS。
诊断有无排卵:无排卵时,激素无周期性变化,常见于无排卵性功能失调性子宫出血、多囊卵巢综合征、某些绝经后出血。
诊断女性性早熟:临床多以8岁之前出现第二性征发育诊断性早熟,E2水平升高>74.93pg/ml(275pmol/L)为诊断性早熟的激素指标之一。
● 孕酮(P)
P绝大部分由黄体分泌,少量由肾上腺产生。在排卵前,每天产生的孕酮激素量为2-3mg,主要来自卵巢。排卵后,上升为每天20-30mg。临床检测的意义如下:
判断排卵:黄体中期P>5ng/ml提示排卵。使用促排卵药物时,可用孕酮水平观察促排卵效果。
孕酮低:黄体期孕酮水平低于生理值,提示黄体功能不足、排卵型子宫功能失调性出血。黄体中期P水平的测定:在监测排卵后第5、7、9天的孕酮平均值<15ng/ml为黄体功能不全的标准。
月经前5-9天,孕酮水平检查>5.0ng/ml确定为有排卵周期。
月经来潮4-5日,孕酮值仍高于生理水平,提示黄体萎缩不全。
鉴别异位妊娠:异位妊娠P水平偏低,多数患者P<15ng/ml(47.7nmol/L)。仅有1.5%的患者≥25ng/ml(79.5nmol/L)。正常宫内妊娠者的P90%>78nmol/L。P水平在宫内与宫外孕的鉴别诊断中,可以作为参考依据。
辅助诊断先兆流产:孕12周内,孕酮水平低,早期流产风险高。先兆流产时,孕酮值若有下降趋势,有可能流产。
观察胎盘功能:妊娠期胎盘功能减退时,血中孕酮水平下降。单次血清孕酮水平P≤5ng/ml(15.6nmol/L),提示为死胎。
● 睾酮(T)
绝经前,卵巢雄激素是血清睾酮的主要来源,绝经后,肾上腺皮质是产生雄激素的主要部位。99%以上的睾酮在血循环中与性激素结合球蛋白(SHBG)结合,呈无活性状态。只有1%的游离睾酮有生物活性。在胰岛素抵抗的代谢紊乱者中,SHBG水平下降,游离睾酮升高,在总睾酮并不升高的情况下,会出现高雄激素血症的表现。
睾酮处于参考值高值,除了考虑PCOS外,需要查尿17-酮及17α-羟孕酮,如果这两项均为高值,为先天性肾上腺皮质增生患者。
睾酮略高于参考值高值,除考虑PCOS、先天性肾上腺皮质增生外,还要考虑卵巢肿瘤的可能。单纯睾酮高,高于正常参考值上限2-2.5倍,考虑男性假两性畸形的雄激素。多囊卵巢综合征:睾酮水平通常不超过正常范围上限2倍。多囊卵巢综合征患者,血睾酮值呈轻度到中度升高。
血清睾酮异常升高考虑肾上腺皮质肿瘤,睾酮水平升高超过正常值上限2倍以上者,应首先排除卵巢或肾上腺有分泌雄激素的肿瘤。
● 催乳素(PRL)
非哺乳期,PRL女性正常值:5.18-26.53ng/ml。PRL水平随月经周期波动较小,但具有与睡眠相关的节律性,入睡短期内分泌增加,醒后下降,下午较上午升高,餐后较餐前升高,上午9-10点是其分泌的低谷。
其分泌受多种因素的影响,例如饱食、饥饿、寒冷、性交、情绪波动、刺激乳房等均会导致PRL升高。一次检测值偏高不足以诊断为高催乳素血症,需排除以上影响因素后,重复测1-2次,连续两次高于正常范围方可做出诊断。
PRL≥25ng/ml或高于实验室设的正常值为高催乳素血症,但需排除怀孕、药物及甲减的影响。PRL﹥50ng/ml者,约20%有垂体泌乳素瘤;PRL﹥100ng/ml者,约50%有泌乳素瘤,可行垂体CT或磁共振检查。
PRL水平升高既有生理性原因也有病理性原因,可见于妊娠、哺乳、神经精神剌激、药物因素(如甲氰咪胍、利血平、抗精神病药物)、性早熟、原发性甲减、卵巢早衰、黄体功能不良、多囊卵巢综合征等。当然,导致PRL显著升高最常见的原因还是垂体泌乳素瘤。
PRL降低:垂体功能减退、席汉综合征、单纯性催乳素分泌缺乏、使用抗PRL药物(如溴隐亭、左旋多巴、VitB6等)。
注意:过高的催乳素可抑制FSH及LH的分泌,间接抑制卵巢功能,影响排卵。因此存在闭经、月经不调、不孕时,高泌乳素血症需要治疗。
【参考文献】
[1]胡建华, HUJian-hua. 女性性激素六项指标测定在不孕症辅助诊断中的应用价值[J]. 中国实用医刊, 2013, 40(14):90-92.
[2]王周, 撒应龙, 叶绪晓, et al. 雄激素不敏感综合征临床诊治分析(附6例报告)[J]. 临床泌尿外科杂志, 2013(4):287-291.
[3]尚海晶,王秀梅,郝钦芳,刘丽萍,张媛媛,李立纲.月经紊乱者血清性激素变化的临床意义[J].武警医学,2017,28(03):280-282.
[4]罗有文,张忆聪.性激素六项检测对儿童性早熟诊断价值分析[J].深圳中西医结合杂志,2018,28(02):64-65
[5]李贞.性激素六项检查在女性不孕症诊断中的应用[J].实用妇科内分泌电子杂志,2019,6(30):100-101.
[6] 阿依古丽·苏来曼.性激素六项检验在妇科疾病诊断中的价值研究[J].实用妇科内分泌电子杂志,2019,6(19):55.
文章来源于:医学界内分泌频道,如有侵权请联系删除